Elige siempre la manzana verde

¿Rojo, amarillo o verde? Esa es la pregunta que algunas personas se hacen al momento de escoger o seleccionar esta fruta Lo cierto es que si bien en sus distintas presentaciones cada una resulta agradable a la vista y saludable para el organismo, la última aporta más beneficios. Por eso, te invitamos a […]
Caramelos de jengibre ¡No solo alivian la tos!

Picosos pero sabrosos para muchos, más allá de debatir si es un rico dulce o no, te contamos por qué deberías comenzar a tener un par de estos caramelos en tu cartera de ahora en adelante No son los más dulces; ni la experiencia más deliciosa para el paladar según algunos, y eso […]
Lo que tus ojos revelan de tu salud

Diversos especialistas aseguran que los ojos pueden revelar mucho de la salud de cada persona, ya que sus venas, arterias y nervios pueden reflejar lo que ocurre dentro del organismo. Mucho estrés: Cuando la visión comienza a nublarse no es ningún indicador que tienes agotamiento visual, varias investigaciones han relacionado que el estrés […]
¿Qué es la acupresión y para qué sirve?
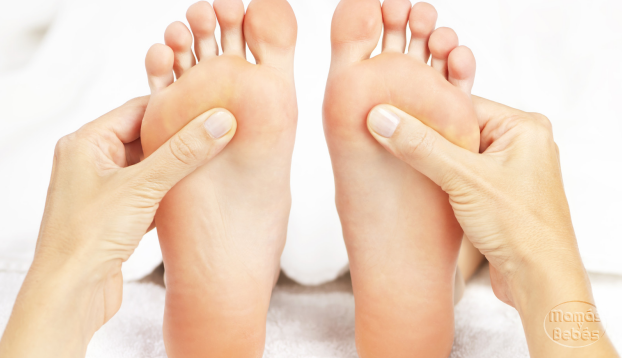
¿Dolor de cabeza? ¿Ansiedad? ¿Cólicos? ¿Tensión? Al parecer no hay nada que no pueda tratar la acupresión para mejorar nuestra salud. Conoce un poco más de esta disciplina en esta nota La acupresión es una técnica de la medicina tradicional china que consiste en hacer presión en determinados puntos del cuerpo, ubicados en […]
Qué vitaminas tomar según la edad

En un mundo perfecto, no necesitaríamos tomar vitaminas, ya que las absorberíamos a través de la comida. Pero como sabemos que no es así, es importante que optemos por tomarlas de manera oral. A medida que pasan los años, nuestro cuerpo necesita diferentes vitaminas. Hoy te diremos qué vitaminas tomar según la edad. […]
Consejos luego de una cirugía de cadera
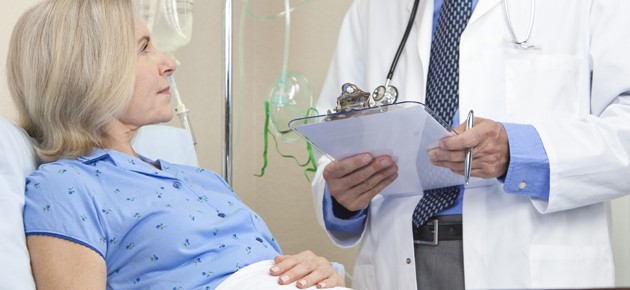
Usted estuvo en el hospital o en el sanatorio, donde le practicaron una cirugía para reparar una fractura de cadera, una ruptura en la parte superior del fémur. Pueden haberle hecho una cirugía de cadera con implantación de clavos o pueden haberle colocado una varilla o placa de metal especial y tornillos, llamados clavos o […]
Cinco clásicos que matan una relación

No por ser de sobra conocidos (y en algunos casos, comprobados), son menos habituales. Tras consultar a un buen número de parejas que han sufrido rupturas en los últimos meses, las cuentas salen y, sí, estos son definitivamente los cinco clásicos que acaban estropeando una relación de pareja, ya sea en ciernes o consolidada: […]
Las meteduras de pata que arruinan la primera cita

Se puntual, no menciones a tu ex y no seas grosero o grosera» son los clásicos mandamientos en una primera cita, pero no son los únicos. Un estudio reciente deeDarling revela con estas apreciaciones alguna que otra sorpresa sobre lo que de verdad hace fracasar una primera cita: 1. Tener malos modales en […]
Los anticonceptivos para no tener sustos después de los 40
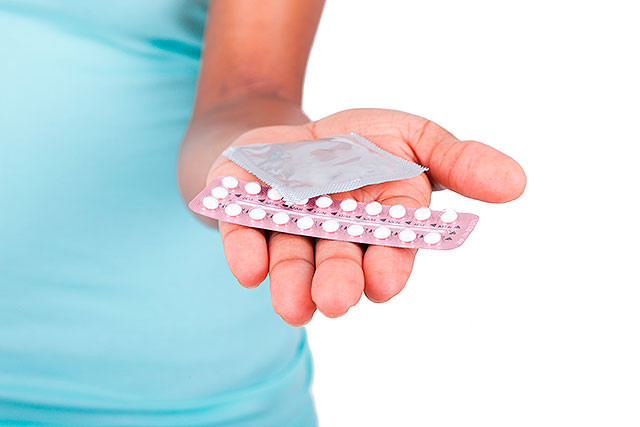
ando se habla de embarazos no deseados, la mayoría tendemos a pensar en adolescentes experimentando sin medir las consecuencias. Sin embargo, existe otra franja de edad de alto riesgo: la de las mujeres de más de 40 años. El último estudio sobre anticoncepción en España, elaborado por Bayer, encontró que una de cada cuatro mujeres […]
Siete consejos para tener buen sexo

Después de conseguir miles de respuestas se condensaron entre varios expertos siete aspectos que caracterizaban al buen sexo en pareja. Y son, ni más ni menos que estos: 1. Usar el tacto Con tacto, y nunca mejor dicho, tocar al otro y acariciarlo es muy eficaz, pero hay que saber lo que se […]
